Inhaltsverzeichnis
Woran erkenne ich eine Ansteckung durch „ESBL- oder Carbapenemase-Erreger“?
Wie macht sich eine Infektion durch „ESBL- oder Carbapenemase-Erreger“ bemerkbar?
Was ist das gefährliche an ESBL und Carbapenemasen?
Wie werden Bakterien mit ESBL oder Carbapenemasen übertragen?
Was bedeuten die Abkürzungen 3MRGN und 4MRGN?
Allgemeines zu ESBL und Carbapenemasen
Wo finde ich Zahlen zur Häufigkeit von ESBL in Deutschland?
Wo finde ich Zahlen zur Häufigkeit von Carbapenemasen in Deutschland?
Untersuchung von Enterobacterales auf ESBL und Carbapenemasen
UPDATE: Wann sollten Enterobacterales auf Carbapenemasen untersucht werden?
Wird die Testung von Ertapenem bei Enterobacterales weiterhin empfohlen?
UPDATE: Gibt es speziesspezifische Besonderheiten bei der Carbapenemasedetektion?
Reichen phänotypische Tests zur Carbapenemase-Detektion aus?
Welche einfachen Möglichkeiten der Carbapenemase-Detektion bei Enterobacterales gibt es?
Warum führt das NRZ nach wie vor den Modifizierten Hodge-Test durch?
Screening auf Carbapenemase-produzierende Enterobacterales
Screening auf Carbapenemase-produzierende Enterobacterales: Welche Indikationen bestehen?
Untersuchung von Pseudomonas aeruginosa und Acinetobacter spp. auf Carbapenemasen
Wann ist eine Untersuchung von P. aeruginosa oder Acinetobacter spp. auf Carbapenemasen sinnvoll?
Welcher Test ist bei Pseudomonas aeruginosa für die Carbapenemasedetektion empfehlenswert?
Welcher Test ist bei Acinetobacter baumannii für die Carbapenemasedetektion empfehlenswert?
Krankenhaushygienisches Vorgehen bei multiresistenten gramnegativen Bakterien
Welche Konsequenz hat die Neudefinition der I-Kategorie durch EUCAST für die MRGN-Klassifikation?
Interpretation von Antibiogrammen und Therapie
Wie soll bei Nachweis von ESBL Piperacillin/Tazobactam befundet werden?
Wie sollen Carbapeneme bei Ausschluss einer Carbapenemase befundet werden?
Wie sollen Carbapeneme bei Nachweis einer Carbapenemase befundet werden (bei Enterobacterales)?
Für interessierte Laien
Was ist ESBL?
ESBL ist ein Oberbegriff für eine Gruppe von über 1.000 Enzymen, die von Bakterien produziert werden können und dann eine Resistenz gegenüber bestimmten Antibiotika verursachen. Die genetische Information (also der Bauplan) für diese Enzyme kann zwischen verschiedenen Bakterien ausgetauscht werden; dieser Austausch funktioniert sogar zwischen Bakterien unterschiedlicher Spezies (Arten).
Die ESBL-Enzyme sind in der Lage, bestimmte Antibiotika zu spalten, nämlich Penicilline und Cephalosporine. Dadurch verursachen sie eine Resistenz gegen diese Antibiotika, die zu den wichtigsten Substanzen zur Therapie von bakteriellen Infektionen gehören. Der Name ESBL steht für 'extended spectrum beta-lactamases' und erklärt sich dadurch, dass es sich um Enzyme handelt, die sogenannte Betalaktam-Antibiotika spalten. Da diese Enzyme nicht nur einige wenige, sondern viele Betalaktam-Antibiotika spalten können (nämlich sowohl Penicilline als auch Cephalosporine), spricht man von Betalaktamasen mit erweitertem (engl. extended) Spektrum.
ESBL-Enzyme kommen bei bestimmten Bakterien vor, nämlich den sogenannten Enterobacterales aus der Gruppe der gramnegativen Bakterien. Von besonderer Bedeutung sind ESBL bei den Bakterienarten Escherichia coli und Klebsiella pneumoniae. ESBL sind bei E. coli und K. pneumoniae die häufigsten Ursachen einer Resistenz gegen Cephalosporine der dritten Generation.
Zur Therapie von Bakterien mit ESBL gibt es glücklicherweise noch sehr gut wirksame Alternativen, nämlich die sogenannten Carbapenem-Antibiotika (ebenfalls aus der Gruppe der Betalaktam-Antibiotika).
Was sind Carbapenemasen?
Carbapenemasen sind ebenfalls von Bakterien produzierte Enzyme, die genauso wie die ESBL-Enzyme Betalaktam-Antibiotika spalten können und damit eine Resistenz verursachen. Genauso wie bei ESBL kann die genetische Information zur Herstellung von Carbapenemasen zwischen Bakterien ausgetauscht werden. Der entscheidende Unterschied zu ESBL besteht darin, dass Carbapenemasen eben auch gegen Carbapenem-Antibiotika wirken. Bakterien mit Carbapenemasen haben üblicherweise auch andere Resistenzen erworben. Damit fallen bei Carbapenemase-produzierenden Bakterien fast alle Antibiotika mit sehr guter Wirksamkeit aus. Häufig stehen zur Therapie noch Alternativen zur Verfügung, aber es wird angenommen, dass diese Alternativen weniger wirksam sind als Carbapeneme oder unerwünschte Nebenwirkungen haben.
Es gibt sehr viele unterschiedliche Carbapenemasen, wobei KPC, VIM, NDM und OXA-48 die in Enterobacterales (z.B. Escherichia coli oder Klebsiella pneumoniae) bedeutendsten sind.
Woran erkenne ich eine Ansteckung durch „ESBL- oder Carbapenemase-Erreger“?
Eine Ansteckung durch „ESBL- oder Carbapenemase-Erreger“ (genauer müsste man sagen: Bakterien, die die Gene für ESBL oder Carbapenemasen tragen) ist ohne spezielle Untersuchungen nicht zu erkennen.
Wie macht sich eine Infektion durch „ESBL- oder Carbapenemase-Erreger“ bemerkbar?
Die Bakterien, bei denen ESBL oder Carbapenemasen gefunden werden (z. B. Escherichia coli oder Klebsiella pneumoniae), verursachen nur unter bestimmten Bedingungen eine Infektion. Meistens besiedeln sie lediglich den Menschen, ohne irgendeine Erkrankung oder sonstige Schädigung hervorzurufen. Zu den Erkrankungen, die prinzipiell durch solche Bakterien hervorgerufen werden können, zählen: Harnwegsinfektionen, Bauchfellentzündungen (Peritonitis), Lungenentzündungen (Pneumonie), Blutvergiftungen (Sepsis) oder Wundinfektionen. Abgesehen von den Harnwegsinfektionen treten diese Erkrankungen praktisch nur bei sehr schwer kranken Patienten auf, also z. B. bei Patienten auf Intensivstationen oder nach schweren Unfällen. Eine Infektion durch Bakterien mit ESBL oder Carbapenemasen ist dabei anhand der Symptome nicht von einer Infektion durch Bakterien ohne solche Resistenzmechanismen zu unterscheiden.
Was ist das gefährliche an ESBL und Carbapenemasen?
Bakterienarten, bei denen ESBL oder Carbapenemasen beobachtet werden (z.B. Escherichia coli oder Klebsiella pneumoniae), sind nicht prinzipiell krankmachend. Ganz im Gegenteil besiedeln diese Bakterien den Darm fast aller Menschen und gehören zur sogenannten „Darmflora“ und nehmen dort wichtige Funktionen wahr. Nur unter ganz bestimmten Voraussetzungen lösen diese Bakterien Infektionen aus, z. B. bei sehr schwer kranken Patienten oder nach schweren Unfällen. Wenn es sich dann um ein resistentes Bakterium mit ESBL oder Carbapenemasen handelt, ist die Wahrscheinlichkeit hoch, dass der Patient in den ersten Tagen der Infektion (wenn Laboruntersuchungen noch nicht vorliegen) unabsichtlich mit einem falschen Antibiotikum behandelt wird. Dadurch kann sich für den Patienten auch das Risiko erhöhen, an der Infektion zu versterben. Nach dem heutigen Wissensstand sind Bakterien, die die Gene für ESBL oder Carbapenemasen tragen nicht virulenter (also aggressiver) als solche Bakterien ohne diese Gene.
Wie werden Bakterien mit ESBL oder Carbapenemasen übertragen?
Bakterien mit ESBL oder Carbapenemasen können den menschlichen Darm besiedeln. Sie werden durch Kontakt- und Schmierinfektionen übertragen.
Bakterien mit ESBL wurden auch bereits in Nahrungsmitteln gefunden und es wird vermutet, dass auch durch Nahrungsmittel eine Übertragung erfolgen kann.
Was bedeuten die Abkürzungen 3MRGN und 4MRGN?
'MRGN' steht für 'Multiresistente gramnegative' und bezeichnet gramnegative Bakterien, die gegen mehrere Antibiotiklassen resistent geworden sind. Die Zahlen 3 und 4 stehen hierbei für die Anzahl der Antibiotikaklassen, gegen die ein so bezeichnetes Bakterium resistent ist. Ein als 4MRGN klassifiziertes Escherichia coli-Isolat wäre demnach gegen die vier am häufigsten eingesetzten Antibiotikaklassen resistent. Bei einer Besiedlung oder einer Infektion mit einem solchen Bakterium müssen daher besondere Hygienemaßnahmen ergriffen werden, um die Weiterverbreitung dieses Bakteriums zu verhindern. Hierfür kommt i.d.R. eine Einzelzimmerisolierung im Krankenhaus zum Einsatz, verbunden mit weiteren zusätzlichen Hygienemaßnahmen (z.B. intensivierte Hände- und Oberflächendesinfektion).
Für das Fachpublikum
Allgemeines zu ESBL und Carbapenemasen
Wo finde ich Zahlen zur Häufigkeit von ESBL in Deutschland?
Nicht in allen Surveillance-Systemen werden ESBL explizit erfasst. Bei den Spezies Klebsiella pneumoniae und Escherichia coli kann dann die Resistenz gegenüber Cefotaxim und/oder Ceftazidim als guter Surrogatparameter für ESBL genutzt werden.
Daten zur Häufigkeit von Resistenzen in Deutschland finden sich an folgenden Stellen:
Wo finde ich Zahlen zur Häufigkeit von Carbapenemasen in Deutschland?
Die Daten des Nationalen Referenzzentrums für gramnegative Krankenhauserreger zur Prävalenz von Carbapenemasen in Deutschland werden regelmäßig im Epidemiologischen Bulletin des Robert Koch-Instituts veröffentlicht.
Untersuchung von Enterobacterales auf ESBL und Carbapenemasen
Wie werden ESBL bei Enterobacter spp., Citrobacter freundii, Serratia marcescens und Morganella morganii detektiert?
Diese Spezies tragen chromosomal-kodierte AmpC-Betalaktamasen, die im Regelfall nicht exprimiert werden und erst durch bestimmte Antibiotika induziert werden. Insbesondere bei Enterobacter spp. und C. freundii kann es durch Mutationen in regulatorischen Bereichen zu einer dauerhaften Expression der AmpC kommen. Durch die chromosomale AmpC ist bei diesen Spezies die ESBL-Diagnostik erheblich erschwert und nur mit aufwändigeren Verfahren möglich.
Eine routinemäßige Testung auf ESBL bei diesen Spezies wird vom NRZ für gramnegative Krankenhauserreger nicht empfohlen, da die therapeutische oder krankenhaushygienische Bedeutung einer Unterscheidung zwischen einer Resistenz gegenüber Cephalosporinen der dritten Generation durch ESBL oder AmpC-Betalaktamasen bei diesen Spezies marginal ist.
Sollte im Einzelfall dennoch eine Untersuchung auf ESBL erwünscht sein, gibt es mehrere Möglichkeiten:
- durch einen DDST mit Amoxicillin/Clavulansäure-Plättchen in der Nachbarschaft zu Plättchen mit Cefotaxim, Ceftazidim und besonders Cefepim (nach dem ersten Ablesen kann es notwendig sein, den Test mit engeren oder weiteren Abständen zu wiederholen)
- ESBL-Gradiententeststreifen oder Gradiententeststreifen für Cefepim (AmpC-Betalaktamasen hydrolysieren Cefepim kaum)
- Durchführung von ESBL-Test auf Agar mit 200 mg/l Cloxacillin (Cloxacillin hemmt AmpC-Betalaktamasen)
UPDATE: Wann sollten Enterobacterales auf Carbapenemasen untersucht werden?
Das NRZ empfiehlt zur Entscheidung, ob Enterobacterales auf Carbapenemasen untersucht werden
sollten, die Eingangskriterien
des NAK:
| Cut-off (MHK) | Cut-off (HHD) | |
|---|---|---|
| Gruppe I
(Morganellaceae) Proteus spp. Serratia spp. M. morganii Providencia spp. | Ertapenem > 0,125 mg/l
und/oder Meropenem > 0,125 mg/l Bei Proteus spp. zusätzlich Ampicillin-Sulbactam > 16 mg/l |
Ertapenem < 25 mm und/oder Meropenem < 28 mm UND Ampicillin-Sulbactam < 12 mm |
| Hinweis: Eine isolierte Imipenemresistenz ist nicht weiter abklärungsbedürftig. |
||
|
Gruppe II (AmpC-Produzenten) Enterobacter spp. K. aerogenes C. freundii-Komplex Hafnia spp. | Meropenem > 0,125 mg/l
und/oder Imipenem > 1 mg/l |
Meropenem < 28 mm
und/oder Imipenem < 23 mm |
| Hinweis: AmpC/ESBL und Porinveränderung häufig! Keine Berücksichtigung von Ertapenem. |
||
|
Gruppe III E. coli, Klebsiella spp. (außer K. aerogenes) | Ertapenem > 0,125 mg/l
und/oder Meropenem > 0,125 mg/l und/oder Imipenem > 1 mg/l UND Ampicillin-Sulbactam > 16 mg/l |
Ertapenem < 25 mm
und/oder Meropenem < 28 mm und/oder Imipenem < 23 mm UND Ampicillin-Sulbactam < 12 mm |
| Hinweis: Bei Erfüllung der Kriterien häufig Vorliegen einer Carbapenemase. |
||
| Gruppe IV
(sonstige Spezies) |
Ertapenem > 0,125 mg/l
und/oder Meropenem > 0,125 mg/l und/oder Imipenem > 1 mg/l UND Ampicillin-Sulbactam > 16 mg/l |
Ertapenem < 25 mm
und/oder Meropenem < 28 mm und/oder Imipenem < 23 mm UND Ampicillin-Sulbactam < 12 mm |
| MHK: minimale Hemmkonzentration; HHD: Hemmhofdurchmesser | ||
Wird die Testung von Ertapenem bei Enterobacterales weiterhin empfohlen?
Das NRZ empfiehlt die Testung von Ertapenem vor allem bei E. coli,
UPDATE: Gibt es speziesspezifische Besonderheiten bei der Carbapenemasedetektion?
Ja!
Aufgrund diverser intrinsischer Resistenzmechanismen gibt es bei folgenden Spezies Abweichungen:
- nur Ertapenem und Meropenem werden berücksichtigt (Imipenem wird nicht berücksichtigt)
- der Modifizierte Hodge-Test (MHT) wird wegen einer hohen Rate an falsch-positiven Ergebnissen nicht empfohlen
- nur Imipenem und Meropenem werden berücksichtigt (Ertapenem wird nicht berücksichtigt)
- der Modifizierte Hodge-Test (MHT) wird wegen einer hohen Rate an falsch-positiven Ergebnissen nicht empfohlen
- nur Imipenem und Meropenem werden berücksichtigt – wenn überhaupt (Ertapenem wird nicht berücksichtigt)
- der Modifizierte Hodge-Test (MHT) wird wegen einer hohen Rate an falsch-positiven Ergebnissen nicht empfohlen
- Eine Carbapenemase bei K. aerogenes ist in Deutschland derzeit nur sehr selten Ursache für eine Carbapenemresistenz (in nur ca. 6 % der Fälle). Eine nähere Carbapenemaseuntersuchung ist daher auch nur sehr selten wirklich sinnvoll. Wenn überhaupt, dann: EDTA-Test und PCR auf OXA-48.
Proteus spp., Providencia spp., Morganella spp., Serratia spp.:
Enterobacter cloacae-Komplex, Citrobacter freundii:
Klebsiella aerogenes (früher: Enterobacter aerogenes):
Müssen Spezies wie Stenotrophomonas maltophilia oder Burkholderia cepacia auf Carbapenemasen untersucht werden?
Nein!
Bei den Spezies
- Stenotrophomonas maltophilia
- Elizabethkingia meningoseptica
- Elizabethkingia miricola
- Chryseobacterium indologenes
- Chryseobacterium gleum
- Burkholderia cepacia
- Empedobacter brevis
- Myroides odoratus
- Myroides odoratimimus
- Aeromonas hydrophila
- Aeromonas veronii
gibt es intrinsische Carbapenemasen. Es handelt sich somit um eine Spezieseigenschaft. Von epidemiologischer Bedeutung sind nur erworbene Carbapenemasen.
Reichen phänotypische Tests zur Carbapenemasedetektion aus?
Ein negativer zCIM/mCIM oder negativer Modifizierter Hodge-Test (kombiniert mit einem negativen EDTA-Test) schließt eine Carbapenemase bei Enterobacterales nach wie vor mit hinreichender Sicherheit aus.
Positive Ergebnisse sollten generell durch molekularbiologische
Methoden abgesichert werden, denn alle phänotypischen Testverfahren
können zu einem gewissen Anteil falsch-positive Ergebnisse
produzieren. Der Modifizierte Hodge-Test beispielsweise ist äußerst sensitiv (Ausnahme:
NDM-Metallo-Betalaktamasen),
besitzt jedoch eine geringe Spezifität (z.B. bei AmpC-Produzenten). Außerdem ist es bei vielen
Carbapenemasen (z.B. Metallo-Betalaktamasen oder OXA-48-Varianten) für
epidemiologische Zwecke noch interessant, den genauen Typ zu kennen.
Unter bestimmten Umständen (z.
B.
Untersuchung von Isolaten, die höchstwahrscheinlich zu einem bereits
bekannten Ausbruch gehören) ist es aus pragmatischen Gründen
akzeptabel, lediglich eine phänotypische Carbapenemase-Detektion
durchzuführen.
Welche einfachen Möglichkeiten der Carbapenemasedetektion bei Enterobacterales gibt es?
Es gibt Testverfahren zum unspezifischen Nachweis von Carbapenemasen und Testverfahren zum Nachweis bestimmter Carbapenemasen.
- zCIM oder mCIM
- Modifizierter Hodge-Test (immer noch gute Sensitivität, aber geringe Spezifität und komplizierter abzulesen)
- EDTA-Combined Disk Test (CDT)
- Etest-MEROPENEM MBL
(wichtig: der ursprüngliche Etest MBL mit Imipenem ist aufgrund des relativ hohen Konzentrationsbereichs für Enterobacterales ungeeignet!)
Testverfahren zum Nachweis irgendeiner Carbapenemase:
Testverfahren zum Nachweis von KPC (oder anderen Klasse A-Carbapenemasen):
Testverfahren zum Nachweis von Metallo-Betalaktamasen:
Warum führt das NRZ nach wie vor den Modifizierten Hodge-Test (MHT) durch?
Der MHT ist im NRZ in ein umfassendes Instrumentarium aus verschiedenen phänotypischen Tests
eingebettet. Im Zusammenspiel mit diesen bietet er häufig zusätzliche Informationen, die andere
Tests nicht bieten können.
So deutet ein nur schwach positiver oder negativer MHT in Kombination mit einem positiven EDTA-Synergietest
z.B. auf eine NDM-Metallobetalaktamase hin. Auch wird der MHT im NRZ auch auf Cloxacillin-haltigem Agar
durchgeführt, was eine verbesserte Detektion von AmpC-Betalaktamasen ermöglicht. Ein deutlich
positiver MHT in Verbindung mit einem Temocillin-Hemmhof von <11 mm deutet bei Enterobacterales
hingegen auf eine OXA-48-Carbapenemase hin.
Zusammengefasst: Im Zusammenspiel mit anderen Tests bietet der MHT mehr Informationen als vergleichbare
Tests, als Einzeltest ist er hingegen aufgrund zu geringer Sensitivität nicht geeignet.
Für niedergelassene Primärlabore empfiehlt das NRZ den MHT daher ausdrücklich nicht
mehr!
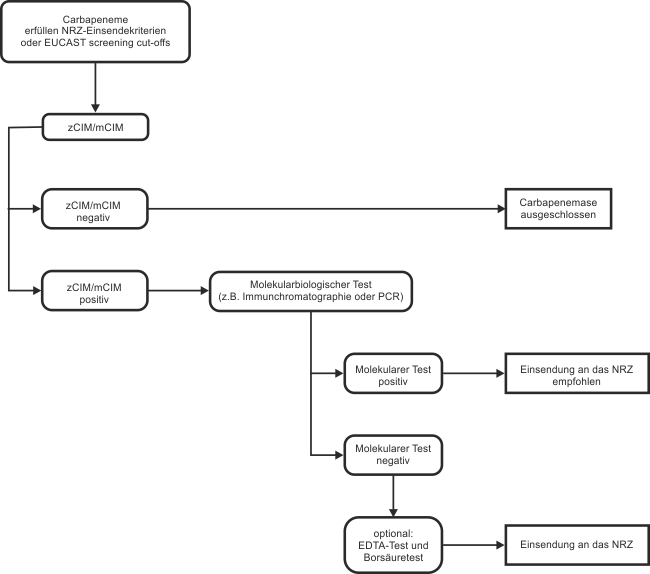
UPDATE: Welcher diagnostische Algorithmus wird vom NRZ für die Carbapenemasedetektion bei Enterobacterales empfohlen?
Das NRZ für gramnegative Krankenhauserreger schlägt zwei verschiedene systematische Algorithmen vor, je nachdem, ob ein Labor direkt mit einem (teuren) molekularbiologischen Test, oder mit einem (kostengünstigen) phänotypischen Test beginnen möchte:
Welche Konsequenz hat die Umbenennung von Enterobacter aerogenes in Klebsiella aerogenes für die Carbapenemasedetektion?
Keine!
Die Biologie dieses Bakteriums ändert sich nur durch die Umbenennung logischerweise nicht, für die Carbapenemasedetektion bzw. deren Kriterien ändert sich also auch nichts.
Welche Konsequenz hat die Umbenennung von Enterobacteriaceae in Enterobacterales für die Carbapenemasedetektion?
Keine!
Die Umbenennung erfolgt aufgrund neuer Erkenntnisse bezüglich der genetischen Verwandschaft vieler Enterobacterales, was eine Neugruppierung und die Schaffung einer neuen taxonomischen Ordnung (= Enterobacterales) nötig machte.
Die Enterobacteriaceae (z.B. E. coli) sind nun eine Familie der Enterobacterales, zusammen mit den Budviciaceae, Erwiniaceae, Hafniaceae, Morganellaceae, Pectobacteriaceae und Yersiniaceae.
Die Biologie dieser Bakterien ändert sich dadurch natürlich nicht, für die Carbapenemasedetektion oder deren Notwendigkeit bei bestimmten Spezies ändert sich also auch nichts.
Screening auf Carbapenemase-produzierende Enterobacterales
Screening auf Carbapenemase-produzierende Enterobacterales: Welche Indikationen bestehen?
- Patient war im Ausland hospitalisiert
(aus pragmatischen Gründen: jegliches Ausland) - Patient war im Inland in Einrichtung mit bekannt hoher Rate an Carbapenemase-produzierenden Enterobacterales
- Patient ist Kontaktpatient zu einem Patienten mit bekanntem Nachweis von Carbapenemase-produzierenden Enterobacterales
Screening auf Carbapenemase-produzierende Enterobacterales: Welche Probenlokalisationen sind geeignet?
- Stuhl
- Rektalabstrich
- ggf. Trachealsekret
- ggf. Wundabstrich
Screening auf Carbapenemase-produzierende Enterobacterales: Welche Kulturmedien sollten angelegt werden?
Die Verwendung eines Selektivagars ist auf jeden Fall zu empfehlen. Dabei kommen in Frage:
- chromID ® ESBL
- CHROMagar ™ ESBL
- Brilliance ® ESBL
- chromID Carba ®
- chromID Carba Smart ® (zweigeteilte Platte zur verbesserten OXA-48-like-Detektion)
- Supercarba Medium (Nordmann et al., J Clin Microbiol. 2012 Aug;50(8):2761-6)
[Drigalski Agar, 0,25 mg/l Ertapenem, 70 mg/l ZnSO4, 250 mg/l Cloxacillin]
Dieses Medium ist auch als chromogener Agar kommerziell erhältlich: CHROMagar ™ mSuperCARBA ™ - Brilliance ® CRE Agar
- CHROMagar ® KPC (soll identische Rezeptur haben wie COLOREX ® KPC)
- MacConkey-Agar mit 1 mg/L Imipenem
chromogene ESBL-Screeningagarplatten
Hinweis: reine ESBL-Screeningplatten können OXA-48-like-Produzenten übersehen, die keine
zusätzliche
ESBL produzieren!
Die Testung von Ertapenem wird daher bei E. coli,
Carbapenemase-Screeningplatten bzw. Screeningmedien
Anmerkungen zur derzeitigen Studienlage bzgl. der unterschiedlichen Selektivagarmedien:
- Die ermittelten Sensitivitäten hängen sehr stark davon ab, welche Stämme untersucht wurden. Ergebnisse bisheriger Studien aus den USA, Griechenland oder Israel sind nicht auf Deutschland übertragbar, da OXA-48 produzierende Stämme in solchen Studien aufgrund einer dort anderen Epidemiologie häufig fehlen.
- In vielen Studien mit chromogenen Agarmedien war die
Sensitivität des chromID
®
ESBL höher als die Sensitivität chromogener Agarmedien speziell
zur Detektion von Carbapenemase-produzierender Stämme (wie chromID
®
CARBA, Brilliance
®
CRE, CHROMagar
®
KPC):
- Wilkinson et al., J Clin Microbiol. 2012 Sep;50(9):3102-4
- Nordmann et al., J Clin Microbiol. 2012 Aug;50(8):2761-6
- Carrer et al., J Clin Microbiol 2010; 48: 1913-1914
- Hinić et al., J Microbiol Methods. 2017 Apr;135:66-68
Dies erklärt sich dadurch, dass es Carbapenemase-produzierende Stämme mit niedriger Carbapenem-MHK gibt, die schwer zu detektieren sind.
- Eine bekannte Limitation des chromID ® ESBL und anderer ESBL-Screeningplatten ist, dass OXA-48 produzierende Stämme ohne gleichzeitige ESBL oder AmpC nicht detektiert werden (OXA-48 produzierende Stämme mit Ko-Produktion einer ESBL und niedriger Carbapenem-MHK werden auf chromID ® ESBL jedoch gut detektiert)
- Die Sensitivität des Supercarba medium nach Nordmann et al. ist für OXA-48 produzierende Stämme ohne gleichzeitige ESBL oder AmpC bessser, für Metallo-Betalaktamase-produzierende Stämme geringer als beim chromID ® ESBL
- Rangliste der Sensitivitäten verschiedener chromogener
Medien (höchste Sensitivität zuerst) nach Wilkinson et al. (J Clin Microbiol. 2012
Sep;50(9):3102-4):
chromID ® ESBL > chromID ® CARBA > Brilliance ® CRE > COLOREX ® KPC = CHROMagar ® KPC
Untersuchung von Pseudomonas aeruginosa und Acinetobacter spp. auf Carbapenemasen
Wann ist eine Untersuchung von P. aeruginosa oder Acinetobacter spp. auf Carbapenemasen sinnvoll?
Eine Carbapenem-Resistenz bei P. aeruginosa kann durch eine Vielzahl unterschiedlicher
Mechanismen bedingt sein,
wobei nur selten eine Carbapenemase vorliegt (nur in ca. 30 % aller Fälle). Eine
Carbapenemase-Abklärung ist daher nur in folgenden Fällen sinnvoll:
- Imipenem-Resistenz (nach EUCAST):
Agardiffusion (Imipenem 10 μg): < 20 mm oder MHK> 4 mg/l - und Meropenem-Resistenz (nach EUCAST):
Agardiffusion (Meropenem 10 μg): < 18 mm oder MHK> 8 mg/l - und Ceftazidim-Resistenz (nach EUCAST):
Agardiffusion (Ceftazidim 10 μg): < 17 mm oder MHK> 8 mg/l
Bei Acinetobacter spp. verhält sich dies anders, hier ist eine Carbapenemasedetektion bei folgendem Resistenzphänotyp empfohlen:
- verminderte Imipenem-Empfindlichkeit (nach EUCAST):
Agardiffusion (Imipenem 10 μg): < 24 mm oder MHK:> 2 mg/l
- und verminderte Meropenem-Empfindlichkeit (nach EUCAST):
Agardiffusion (Meropenem 10 μg): < 21 mm oder MHK:> 2 mg/l
Beachten Sie dazu auch unsere Einsendekriterien.
Welcher Test ist bei Pseudomonas aeruginosa für die Carbapenemasedetektion empfehlenswert?
Der Cloxacillin-combined disk test nach Fournier et al.(J Clin Microbiol. 2013
Nov;51(11):3846-8)
eignet sich hierfür sehr gut (Anleitung).
Der Test basiert darauf, dass eine große Menge Cloxacillin (4 mg) auf einem Imipenemplättchen die
chromosomale AmpC-Betalaktamase inhibiert.
Eine Hemmhofvergrößerung von < 6 mm ist dabei ein Hinweis darauf, dass sehr wahrscheinlich eine
Carbapenemase vorliegt.
Verschiedene Evaluationen bescheinigen dem Test eine sehr gute Sensitivität und Spezifität
(Fournier et
al.,
J Clin Microbiol. 2013 Nov; 51(11): 3846–3848; Heinrichs et al., Eur J Clin Microbiol Infect Dis.
2015 Jul;34(7):1467-74), auch aus
eigener Erfahrung an über 14.700 Isolaten kann das NRZ den Test bedenkenlos empfehlen.
Welcher Test ist bei Acinetobacter baumannii für die Carbapenemasedetektion empfehlenswert?
Die für andere Spezies empfohlenen Tests wie der mCIM oder der Modifizierte Hodge-Test sind
für A. baumannii aufgrund geringer Sensitivität und Spezifität nicht
geeignet.
So wurde der mCIM beispielsweise in einer großen Multicenterstudie für A. baumannii mit einer
Sensitivität von 79,8 % und einer Spezifität von lediglich 52,9 % evaluiert (Simner et
al., J Clin Microbiol. 2018 Jan; 56(1): e01369-17).
Da eine Carbapenemaseproduktion bei A. baumannii allerdings nahezu immer (lt. NRZ-Daten in
95-98 % der
Fälle) mit einer Minderempfindlichkeit gegenüber Imipenem und Meropenem einhergeht (d.h.
MHKs
>2 mg/l), ist ein weiterer Test unserer Einschätzung nach nicht nötig.
Krankenhaushygienisches Vorgehen bei multiresistenten gramnegativen Bakterien
Die 2012 veröffentlichten Empfehlungen der KRINKO und die dazugehörigen Ergänzungen von 2014 und 2019 nennen eine Einzelzimmerisolierung in Risikobereichen bei Besiedlung oder Infektion mit einem als 3MRGN-klassifizierten Bakterium und eine Einzelzimmerisolierung bei Besiedlung oder Infektion mit einem als 4MRGN klassifizierten Bakterium als geeignete Hygienemaßnahme.
Bitte beachten Sie auch unsere FAQ zur MRGN-Klassifikation.
Welche Konsequenz hat die Neudefinition der I-Kategorie durch EUCAST für die MRGN-Klassifikation?
Die Neudefinition der I-Kategorie besagt, dass eine als „I“ interpretierte Resistenztestung ab 01.01.2019 ausschließlich bedeutet, dass ein Therapieerfolg mit diesem Antibiotikum bei Gabe einer hohen Dosis bzw. einer erhöhten Exposition des Erregers sehr wahrscheinlich ist. Das neue „I“ ist somit gleichbedeutend mit „sensibel (S) mit Dosierungsempfehlung“. Die bisherige Regelung der MRGN-Klassifikation, als I interpretierte Testergebnisse für Hygienezwecke als resistent (R) zu werten, ist daher nicht mehr definitionsgerecht.
Um die MRGN-Klassifikation dieser Neudefinition anzupassen, hat die KRINKO eine Ergänzung zur Empfehlung „Hygienemaßnahmen bei Infektionen oder Besiedlung mit multiresistenten gramnegativen Stäbchen“ (Bundesgesundheitsblatt 2012; 55, S. 1313) veröffentlicht (Epid Bull 2019;9:82 - 83 | DOI 10.25646/5916).
Diese Ergänzung legt dar, dass künftig bei Verwendung des EUCAST-Systems nur die mit „R“ bewerteten Antibiotika für die Klassifizierung als MRGN verwendet werden.
Da Carbapenemasen jedoch insbesondere bei Enterobacterales nicht immer eine Erhöhung der gemessenen Carbapenem-MHKs in den Bereich von „R“ bedingen müssen, ist es laut der Ergänzung der KRINKO-Empfehlung essentiell, dass das Labor ein geeignetes Verfahren zur Detektion von Carbapenemasen anwendet. In diesem Zusammenhang wird auf die EUCAST-Screening cut-offs zur Carbapenemasedetektion oder die Einsendekriterien des NRZ verwiesen.
Weiterführende Informationen sind auch auf der Homepage des NAK (http://www.nak-deutschland.org/das-neue-i.html) zu finden.
Bitte beachten Sie auch unsere FAQ zur MRGN-Klassifikation.
Wie soll ein Isolat der Acinetobacter baumannii-Gruppe per MRGN klassifiziert werden, wenn EUCAST für Penicilline und Cephalosporine keine Grenzwerte angibt?
EUCAST gibt keine Grenzwerte an, weil Penicilline und Cephalosporine bei diesen Spezies grundsätzlich keine geeigneten Antibiotika sind. Spezies der A. baumanni-Gruppe sind i.d.R. natürlich resistent gegenüber diesen Substanzen. Ein A. baumannii (oder eine Spezies der Gruppe) ist daher schon bei Speziesdiagnose mindestens ein 2MRGN-Neopäd. Ist das Isolat auch Ciprofloxacin-resistent, ist es als 3MRGN zu klassifizieren. Kommt noch eine Resistenz gegen Carbapeneme hinzu, ist es ein 4MRGN.
- Wichtig: Spezies der A. baumannii-Gruppe werden sofort als 4MRGN klassifiziert, sobald die Carbapeneme resistent getestet wurden, unabhängig vom sonstigen Phänotyp! Ein A. baumannii, der zwar Ciprofloxacin-sensibel, aber Carbapenem-resistent ist, ist daher trotzdem ein 4MRGN!
Interpretation von Antibiogrammen und Therapie
Wie soll bei Nachweis von ESBL Piperacillin/Tazobactam befundet werden?
Die aktuelle EUCAST-Empfehlung hierzu ist, dass Piperacillin/Tazobactam so wie gemessen befundet werden soll (also unter Umständen auch 'sensibel'). Auch das deutsche NAK empfiehlt, Piperacillin/Tazobactam wie gemessen anzugeben, allerdings mit dem Hinweis, dass eine ausreichend hohe Dosis bzw. eine verlängerte Infusionsdauer verwendet werden muss.
Die Wirksamkeit von Betalaktam/Betalaktamaseinhibitor-Kombinationen bei ESBL-Produzenten ist zwar nach wie vor umstritten, es gibt inzwischen jedoch mehrere Studien, die einen mit Carbapenemen vergleichbaren therapeutischen Erfolg implizieren [Gutiérrez- Gutiérrez et al., Antimicrob Agents Chemother. 2016 Jun 20;60(7):4159-69; Ng et al., PLoS One. 2016 Apr 22;11(4):e0153696; Rodríguez-Baño et al., Clin Infect Dis. 2012 Jan 15;54(2):167-74].
Bei der übertragung der Ergebnisse dieser Studien auf die Situation in Deutschland ist dennoch zur
Vorsicht
zu raten, denn:
- Die molekulare Epidemiologie von ESBLs unterscheidet sich zwischen verschiedenen Ländern teilweise massiv!
So ist die molekulare Epidemiologie von ESBLs in Spanien insbesondere in den Jahren, in denen viele dieser Studien durchgeführt wurden, anders als in Deutschland heute: In Spanien sind ca. 62% der ESBLs solche vom Typ CTX-M-14 oder CTX-M-9; nur 10% sind vom Typ CTX-M-15 (Rodríguez-Baño et al., JCM 2010; 48: 1726-1731).
In Deutschland sind den vorliegenden Daten zufolge CTX-M-14 und CTX-M-9 hingegen selten und es überwiegt CTX-M-15, nämlich in 50 bis 57,1% (Körber-Irrgang et al., ECCMID 2012, P1665; Mshana et al., BMC Infect Dis 2009; 9: 97).
Dies ist insofern bedeutsam, als dass CTX-M-15 üblicherweise assoziiert ist mit der OXA-1 Betalaktamase, die auf dem gleichen Plasmid liegt, allerdings nicht durch Betalaktamase-Inhibitoren gehemmt wird. Wenngleich es also keine direkten Daten zur Häufigkeit von OXA-1 bei deutschen ESBL-Isolaten gibt, muss dennoch angenommen werden, dass OXA-1 hierzulande relativ häufig ist. Damit hätten also vermutlich viele deutsche ESBL-Stämme einen Resistenzmechanismus gegen Piperacillin/Tazobactam.
Erschwerend kommt hinzu, dass eine Piperacillin/Tazobactam-Resistenz durch OXA-1 offenbar mit dem Vitek 2 schwer zu detektieren ist. In einer Studie hatte der Vitek 2 nur 14% der ESBLs mit zusätzlicher OXA-1 als resistent gegen Piperacillin/Tazobactam erkannt (Pitout et al., Int J Antimicrob Agents 2008; 32: 333-338). Mittlerweile werden weiterentwickelte Vitek-Karten angeboten. Publizierte Daten zur Performance dieser neuen Vitek-Karten bzw. von anderen automatisierten Verfahren wie dem Phoenix oder dem WalkAway bei OXA-1 produzierenden Stämmen liegen jedoch unseres Wissens nach weiterhin nicht vor.
Wie sollen Carbapeneme bei Ausschluss einer Carbapenemase befundet werden?
So wie gemessen. Dabei können die Ergebnisse für die einzelnen Carbapeneme durchaus unterschiedlich sein, z. B. kann Ertapenem resistent sein, Imipenem aber noch sensibel.
Wie sollen bei Enterobacterales Carbapeneme bei Nachweis einer Carbapenemase befundet werden?
Diese Frage ist nicht ganz einfach zu beantworten.
Es liegen nach wie vor nur wenig evidenzbasierte Daten vor, mit denen sich ein bestimmes Vorgehen
absolut verlässlich begründen ließe.
EUCAST empfiehlt eindeutig,
dass auch bei Vorliegen von
Carbapenemasen die Messwerte so abgelesen werden sollen wie gemessen,
d. h. es dürfte beispielsweise
Meropenem als sensibel befundet werden, wenn es denn entsprechend
gemessen wurde.
Auch das deutsche NAK empfiehlt
, die Carbapeneme wie gemessen anzugeben.
Dies wird dadurch begründet, dass es inzwischen mehrere Studien gibt, die eine erfolgreiche Therapie
von
Infektionen
mit Carbapenemase-produzierenden Enterobacterales mit Carbapenemen, zumindest als
Kombinationstherapie, belegen
[Gutiérrez-Gutiérrez et al., Lancet Infect Dis. 2017;17(7):726-34;
Tumbarello et al., J Antimicrob Chemother. 2015 Jul;70(7):2133-43;
Falagas et al., Antimicrob Agents Chemother. 2014;58(2):654-63]
Ein weiteres Argument ist auch der Mangel an Alternativen: Bei Carbapenemase-produzierenden Enterobacterales stehen oft nur noch Antibiotika zur Verfügung, deren therapeutische Effizienz ebenfalls umstritten ist oder die aufgrund ihrer Toxizität problematisch sind (z.B. Colistin oder Tigecyclin).
Gegen dieses Vorgehen gibt es jedoch auch Argumente:
- Ein Therapieversagen bei Vorliegen eines effektiven Resistenzmechanismus wie einer Carbapenemase erscheint aus theoretischer Sicht plausibel
- Die Datenlage ist nach wie vor dürftig
- auch Befürworter eines Einsatzes von Carbapenemen bei Carbapenemase-produzierenden Stämmen fordern besondere Therapiemodalitäten wie eine Kombinationstherapie, höhere Dosierungen und prolongierte Infusionen (z.B. Daikos et al., CMI 2011; 17: 1135-1141). Solche Maßnahmen könnten vergessen werden, wenn bestimmte Carbapeneme einfach mit 'sensibel' befundet werden
- Antibiogramme werden nicht nur für die Therapie herangezogen, sondern auch bei
krankenhaushygienischen
überlegungungen berücksichtigt; es ist denkbar, dass
die außergewöhnliche krankenhaushygienische Bedeutung von Carbapenemase-produzierenden
Enterobacterales nicht erkannt wird, wenn bestimmte Carbapeneme einfach
mit 'sensibel' befundet werden
Hinweis: Bei Nachweis einer Carbapenemase ist ein Enterobacterales-Isolat nach den KRINKO-Empfehlungen als 4MRGN zu klassifizieren, unabhängig von allen anderen Testergebnissen!
Was ist die Empfehlung des NRZ?
Das NRZ empfiehlt wie EUCAST und das NAK, die Carbapeneme auch bei einem Carbapenemasenachweis wie gemessen auf dem Befund anzugeben. Dies muss jedoch einhergehen mit einem eindeutigen ergänzenden Kommentar, der unmissverständlich darauf hinweist, dass
- bei Carbapenemase-produzierenden Isolaten infektiologischer Rat einzuholen ist
- die Erfolgswahrscheinlichkeit einer Carbapenemtherapie äußerst ungewiss ist
- es sich um ein krankenhaushygienisch höchst bedeutsames Isolat handelt (4MRGN!)


